Nghe An : « Se blâmer » mutuellement dans la gestion et l'utilisation des fonds d'assurance maladie
(Baonghean) - Le dépassement des fonds de l'assurance maladie a longtemps été considéré comme un problème touchant les deux secteurs de la santé et de l'assurance sociale. Cependant, si l'on considère pleinement la nature d'une politique de protection sociale, cette responsabilité incombe à de nombreux secteurs et organismes.
» Nghe An : Risque de dépassement de 1 700 milliards de VND du budget de l'assurance maladie
« Libérer le nom » des patients et des établissements médicaux
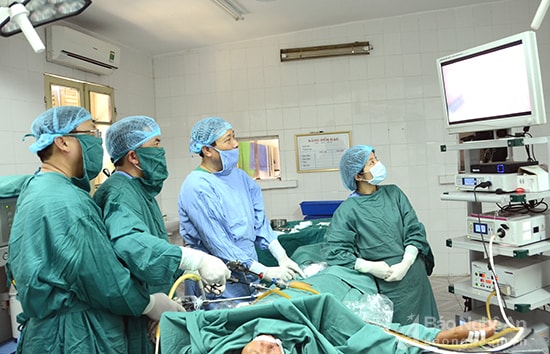 |
| Examen médical avec une machine d'imagerie de haute technologie à l'hôpital général de Tay Nam. |
Le débat n'a pas de fin
Un point sur lequel les deux secteurs débattent encore n'a pas trouvé de consensus et qui complique la mise en œuvre de la politique d'examen et de traitement de l'assurance maladie par les établissements : le nombre d'examens. La décision n° 1313/QD-BYT du 22 avril 2013 du ministère de la Santé, portant promulgation des directives relatives aux procédures d'examen médical au sein du service d'examen de l'hôpital, fixe l'objectif suivant : « D'ici 2015, chaque salle d'examen s'efforcera d'examiner en moyenne un maximum de 50 patients par heure et d'ici 2020, seulement 35 patients par heure. »
Dans le cas où le nombre de patients augmente soudainement pour diverses raisons, nous nous efforçons de garantir que chaque salle d'examen n'augmente pas de plus de 30 % de l'objectif ci-dessus.
L'Assurance Sociale de Nghe An, sur la base de cette Décision, a publié le Dépêche Officiel 1737 daté du 16 septembre 2016 « Sur la rectification du travail d'évaluation et de contrôle des coûts d'examen et de traitement de l'assurance maladie », avec le contenu suivant : Examiner et vérifier la fréquence des examens médicaux au service d'examen des établissements d'examen et de traitement médicaux, accepter uniquement le paiement des frais d'examen et de traitement de l'assurance maladie pour chaque salle d'examen pour un maximum de 50 patients/8 heures.
D'un côté, il y a la norme à atteindre, de l'autre côté, la norme « plancher », tandis que de la réalité au but à atteindre, il y a tout un problème.
Certaines formes d'abus de fonds, telles que l'utilisation de cartes d'assurance maladie d'autrui, les séjours multiples à l'hôpital, l'abus de services techniques et de médicaments, etc., relèvent uniquement de l'analyse unilatérale du secteur de la Sécurité sociale. Le plan de paiement est également proposé par le secteur de la Sécurité sociale lui-même, mais les deux secteurs ne se sont pas encore mis d'accord sur un ensemble commun de règles concernant les schémas thérapeutiques, l'identification des abus de services techniques et de médicaments, ni sur les mesures à prendre en cas d'abus de fonds.
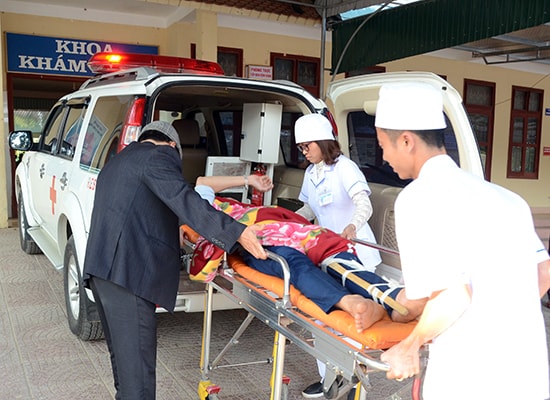 |
| Patient d'urgence à l'hôpital général de Thanh Chuong. |
En raison du manque de coordination, les deux secteurs semblent également se rejeter mutuellement la responsabilité dans la gestion et l'utilisation du fonds d'assurance maladie. Mme Nguyen Thi Kim Tien, lors de sa séance d'explications à l'Assemblée nationale le 1er mars 2017, a déclaré : « Le souhait de la population et des patients de fréquenter des hôpitaux de qualité est légitime. La faute en revient à une gestion, une organisation et des investissements défaillants. »
Selon Mme Kim Tien, il n'existe toujours aucune mesure de gestion et de contrôle des patients fréquentant la clinique à plusieurs reprises. Cependant, depuis juin 2016, tous les hôpitaux doivent se connecter au système électronique d'évaluation des assurances maladie et adhérer au système national commun de stockage des données pour permettre l'évaluation par l'Agence de sécurité sociale.
Il suffit de saisir le numéro de carte d'assurance pour accéder à l'historique des examens médicaux et des traitements du titulaire. Cependant, après observation, certains hôpitaux, même s'ils savent que le patient a déjà été examiné à plusieurs reprises, ferment les yeux.
Besoin urgent d'une voix commune
De nombreuses localités ont mis en place des solutions efficaces pour contrôler le fonds d'assurance maladie, c'est-à-dire que le secteur de la santé élabore et s'accorde avec l'assurance sociale sur les schémas de traitement standard pour chaque maladie avec des indications pour les services techniques et les médicaments, un nombre précis de visites comme base pour les médecins à prescrire, et des agents d'assurance sociale à évaluer et à payer.
Par exemple, la Caisse d’assurance sociale de Hanoi a conclu des accords avec les centres d’examen et de traitement médicaux de la région sur la manière de gérer et de traiter les maladies chroniques telles que l’hypertension artérielle et le diabète, avec des instructions spécifiques sur les types de médicaments utilisés et le nombre de visites par an à tous les niveaux, ce qui permet de réaliser des économies pour la caisse d’assurance maladie.
Ce régime de traitement est consulté et élaboré par des experts médicaux de premier plan afin que les patients puissent être assurés de le suivre, de ne pas dépasser le niveau prescrit ni le nombre de fois recommandé.
Les deux secteurs doivent également travailler ensemble pour élaborer des sanctions visant à gérer les violations et les abus du fonds d’assurance maladie afin d’avoir une base pour gérer les violations qui sont en augmentation, en particulier lors de la connexion des provinces pour les examens et traitements médicaux dans les temps à venir.
Si le fonds d'assurance maladie présente un déséquilibre entre les recettes et les dépenses, il est nécessaire que le gouvernement, le ministère des Finances, les comités populaires à tous les niveaux et les agences d'audit s'impliquent davantage pour élaborer un plan visant à organiser les ressources financières afin de garantir le maintien des examens et des traitements de l'assurance maladie.
Il est notamment nécessaire de réévaluer le rôle d'un secteur jusqu'alors inconnu dans la gestion et l'utilisation du fonds d'assurance maladie : le ministère du Travail, des Invalides et des Affaires sociales. En effet, cet organisme joue un rôle de « mesure et d'évaluation » en gérant les bénéficiaires des polices d'assurance, notamment les politiques de soutien à la participation à l'assurance maladie. Face aux nombreux cas de « mauvais » bénéficiaires de polices d'assurance, comme cela a été constaté par le passé, il est temps que le ministère du Travail, des Invalides et des Affaires sociales se montre plus proactif et actif dans le contrôle et l'utilisation du fonds d'assurance maladie afin de maintenir la stabilité d'une politique humaine et de garantir les droits des personnes.




![[Infographic] Những thay đổi trong thủ tục khám, chữa bệnh bảo hiểm y tế từ 1/1/2025 [Infographic] Những thay đổi trong thủ tục khám, chữa bệnh bảo hiểm y tế từ 1/1/2025](https://bna.1cdn.vn/thumbs/540x360/2025/01/11/uploaded-thanhthuybna-2023_07_29-_bna-cac-co-so-y-te-deu-da-ket-noi-lien-thong-du-lieu-kham-chua-benh-va-thanh-toan-bao-hiem-y-te-anh-thanh-chung-938.jpg)

![[Infographics] Dấu ấn 10 năm thực hiện Luật Sửa đổi, bổ sung một số điều của Luật BHYT số 46/2014/QH13 trên địa bàn tỉnh Nghệ An [Infographics] Dấu ấn 10 năm thực hiện Luật Sửa đổi, bổ sung một số điều của Luật BHYT số 46/2014/QH13 trên địa bàn tỉnh Nghệ An](https://bna.1cdn.vn/thumbs/540x360/2024/12/02/lanh-dao-bhxh-tinh-va-doan-thanh-nien-ra-quan-tuyen-truyen-bhxh-bhyt.-anh-thanh-hien.jpg)
